- Autore Jesus Peterson peterson@themedicaltips.com.
- Public 2023-12-17 11:19.
- Ultima modifica 2025-01-24 11:34.
Cos'è la malattia vascolare periferica?
La malattia vascolare periferica (PVD) è un disturbo della circolazione sanguigna che provoca il restringimento, il blocco o lo spasmo dei vasi sanguigni al di fuori del cuore e del cervello. Questo può accadere nelle arterie o nelle vene. Il PVD in genere provoca dolore e affaticamento, spesso alle gambe e soprattutto durante l'esercizio. Il dolore di solito migliora con il riposo.
Può anche influenzare i vasi che forniscono sangue e ossigeno a:
- braccia
- stomaco e intestino
- reni
Nel PVD, i vasi sanguigni si restringono e il flusso sanguigno diminuisce. Ciò può essere dovuto a arteriosclerosi o "indurimento delle arterie" o può essere causato da spasmi dei vasi sanguigni. Nell'arteriosclerosi, le placche si accumulano in una nave e limitano il flusso di sangue e ossigeno agli organi e agli arti.
Mentre la crescita della placca progredisce, i coaguli possono svilupparsi e bloccare completamente l'arteria. Ciò può causare danni agli organi e perdita di dita, dita dei piedi o arti, se non trattati.
La malattia arteriosa periferica (PAD) si sviluppa solo nelle arterie, che allontanano il sangue ricco di ossigeno dal cuore. Secondo il CDC, circa il 12-20 percento delle persone con più di 60 anni sviluppa PAD, circa 8,5 milioni di persone negli Stati Uniti. PAD è la forma più comune di PVD, quindi i termini sono spesso usati per indicare la stessa condizione.
PVD è anche noto come:
- arteriosclerosi obliterante
- insufficienza arteriosa delle gambe
- claudicazione
- claudicazione intermittente
Cos'è la malattia dell'arteria periferica? »
Quali sono i tipi di PVD?
I due principali tipi di PVD sono PVD funzionale e organico.
PVD funzionale significa che non ci sono danni fisici alla struttura dei vasi sanguigni. Invece, le tue navi si allargano e si restringono in risposta ad altri fattori come segnali cerebrali e sbalzi di temperatura. Il restringimento fa diminuire il flusso sanguigno.
Il PVD organico comporta cambiamenti nella struttura dei vasi sanguigni come infiammazione, placche e danni ai tessuti.
Quali sono le cause del PVD?
PVD funzionale
Le tue navi si allargano e si restringono naturalmente in risposta al tuo ambiente. Ma nel PVD funzionale, le tue navi esagerano la loro risposta. La malattia di Raynaud, quando lo stress e le temperature influenzano il flusso sanguigno, è un esempio di PVD funzionale.
Le cause più comuni di PVD funzionale sono:
- stress emotivo
- temperature fredde
- far funzionare macchinari o strumenti vibranti
- farmaci
PVD organico
PVD organico significa che c'è un cambiamento nella struttura dei vasi sanguigni. Ad esempio, l'accumulo di placca dall'arteriosclerosi può causare il restringimento dei vasi sanguigni. Le cause principali del PVD organico sono:
- fumo
- ipertensione
- diabete
- colesterolo alto
Ulteriori cause di PVD organico includono lesioni estreme, muscoli o legamenti con strutture anormali, infiammazione dei vasi sanguigni e infezione.
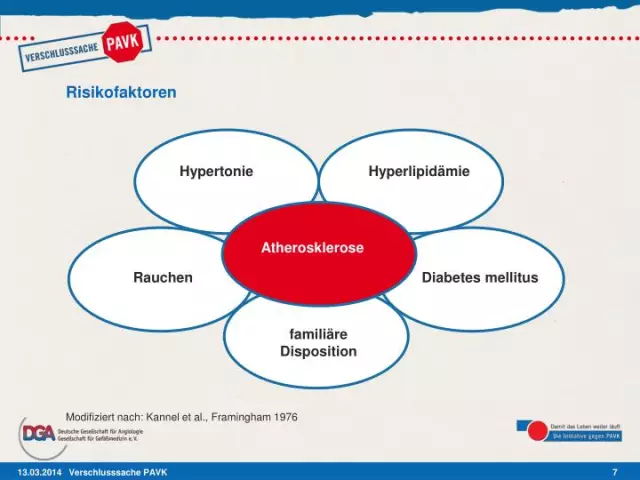
Quali sono i fattori di rischio per PVD?
Esistono numerosi fattori di rischio per PVD.
Sei a maggior rischio di PVD se:
- hanno più di 50 anni
- sono in sovrappeso
- ha colesterolo anormale
- ha una storia di malattia cerebrovascolare o ictus
- ha malattie cardiache
- avere il diabete
- ha una storia familiare di colesterolo alto, ipertensione o PVD
- ha la pressione alta
- ha una malattia renale in emodialisi
Le scelte di vita che possono aumentare il rischio di sviluppare PVD includono:
- non impegnarsi nell'esercizio fisico
- cattive abitudini alimentari
- fumo
- uso di droga
Ripartizione dei rischi per PVD in tutto il mondo
Ripartizione globale dei fattori di rischio di malattia vascolare periferica | HealthGrove
Quali sono i sintomi del PVD?
Per molte persone, i primi segni di PVD iniziano lentamente e in modo irregolare. Potresti sentire disagio come affaticamento e crampi alle gambe e ai piedi che peggiorano con l'attività fisica a causa della mancanza di flusso sanguigno.
Altri sintomi di PVD includono:
| Area del dolore | Sintomi |
| gambe | riduzione della crescita dei capelli, crampi a letto |
| gambe e braccia | diventa blu rossastro o pallido |
| gambe e piedi | pelle sottile o pallida, impulsi deboli, ferite o ulcere che non guariranno |
| dita dei piedi | colore blu, bruciore intenso o unghie dei piedi spesse e opache |
| muscoli | sentire intorpidito o pesante |
Informi il medico se si verificano sintomi di PVD. Questi sintomi vengono comunemente ignorati a causa dell'invecchiamento, ma la diagnosi e il trattamento ritardati possono causare ulteriori complicazioni. In casi estremi di perdita di sangue, possono verificarsi cancrena o tessuto morto. Se improvvisamente sviluppi un arto freddo, doloroso, pallido con impulsi deboli o assenti, questa è un'emergenza medica. Sarà necessario il trattamento il più presto possibile al fine di evitare gravi complicazioni e amputazione.
Claudicazione
Il sintomo più comune di PVD e PAD è la claudicatio. La claudicazione è dolore muscolare degli arti inferiori quando si cammina. Si può notare il dolore quando si cammina più velocemente o per lunghe distanze. Di solito scompare dopo un po 'di riposo. Quando il dolore ritorna, può volerci lo stesso tempo per andare via.
La claudicazione si verifica quando non c'è abbastanza flusso di sangue ai muscoli che stai usando. Nel PVD, i vasi ristretti possono fornire solo una quantità limitata di sangue. Ciò causa più problemi durante l'attività che a riposo.
Man mano che il tuo PAD progredisce, i sintomi si verificano più frequentemente e peggiorano. Alla fine, potresti anche provare dolore e affaticamento durante il riposo. Chiedi al tuo medico i trattamenti per aiutare a migliorare il flusso sanguigno e ridurre il dolore.
Quali sono le complicazioni del PVD?
Le complicanze dovute a PVD non diagnosticato e non trattato possono essere gravi e persino pericolose per la vita. Il flusso sanguigno limitato di PVD può essere un segnale di avvertimento di altre forme di malattia vascolare.
Le complicanze del PVD possono includere:
- morte dei tessuti, che può portare all'amputazione degli arti
- impotenza
- pelle pallida
- dolore a riposo e con movimento
- forte dolore che limita la mobilità
- ferite che non guariscono
- infezioni potenzialmente letali delle ossa e del flusso sanguigno
Le complicanze più gravi riguardano le arterie che portano sangue al cuore e al cervello. Quando questi si intasano, possono causare infarto, ictus o morte.
Come si diagnostica il PVD?
La diagnosi precoce è il primo passo per un trattamento efficace e può prevenire complicazioni potenzialmente letali.
Informi il medico se manifesta uno dei sintomi classici del PVD, come la claudicazione. Il medico chiederà anche informazioni sulla tua storia medica ed eseguirà un esame fisico. L'esame fisico può includere la misurazione degli impulsi di gambe e piedi. Se il medico avverte un suono sibilante attraverso lo stetoscopio, potrebbe significare un vaso sanguigno ristretto.
Possono ordinare test più specifici per diagnosticare il PVD. Questi test includono:
| Test | Metodo | Guarda |
| Ultrasuoni Doppler | onde sonore per l'imaging | flusso di sangue nei vasi |
| indice caviglia-brachiale (ABI) | ultrasuoni e polsino della pressione sanguigna intorno alla caviglia e al braccio, misurati prima e durante l'esercizio | confronto delle letture della pressione sanguigna nella gamba e nel braccio, poiché una pressione più bassa nella gamba potrebbe indicare un blocco |
| angiografia | iniettato colorante in un catetere guidato attraverso l'arteria | il flusso di colorante attraverso i vasi sanguigni per diagnosticare l'arteria ostruita |
| angiografia a risonanza magnetica (MRA) | imaging del campo magnetico | immagine dei vasi sanguigni per diagnosticare il blocco |
| tomografia computerizzata angiografia (CTA) | Imaging a raggi x | immagine dei vasi sanguigni per diagnosticare il blocco |
Come trattate il PVD?
I due obiettivi principali del trattamento PVD è quello di fermare la malattia e di aiutarti a gestire il dolore e i sintomi in modo da poter rimanere attivo. I trattamenti ridurranno anche il rischio di gravi complicazioni.
Il trattamento di prima linea in genere comporta modifiche dello stile di vita. Il medico suggerirà un programma di esercizi regolari che include camminare, una dieta equilibrata e perdita di peso.
Se fumi, dovresti smettere. Il fumo provoca direttamente una riduzione del flusso sanguigno nei vasi. Inoltre, peggiora il PVD e aumenta il rischio di infarto e ictus.
Se i cambiamenti dello stile di vita da soli non bastano, potresti aver bisogno di farmaci. I farmaci per il PVD includono:
- cilostazolo o pentossifillina per aumentare il flusso sanguigno e alleviare i sintomi di claudicatio
- clopidogrel o aspirina giornaliera per ridurre la coagulazione del sangue
- atorvastatina, simvastatina o altre statine per abbassare il colesterolo alto
- inibitori dell'enzima di conversione dell'angiotensina (ACE) per abbassare la pressione alta
- farmaci per il diabete per controllare la glicemia, se hai il diabete
Significativi blocchi dell'arteria possono richiedere un intervento chirurgico come l'angioplastica o la chirurgia vascolare. L'angioplastica si verifica quando il medico inserisce un catetere o un tubo lungo nell'arteria. Un palloncino sulla punta del catetere si gonfia e apre l'arteria. In alcuni casi, il medico posizionerà un tubicino nell'arteria, chiamato stent, per tenerlo aperto.
La chirurgia vascolare consente al sangue di bypassare l'area stretta attraverso l'innesto di vena.
Qual è la prospettiva per una diagnosi di PVD?
Se diagnosticato in anticipo, molti casi di PVD risponderanno ai trattamenti dello stile di vita. Un modo per misurare il miglioramento è misurare fino a che punto si può camminare senza dolore. Con un trattamento efficace, dovresti essere in grado di aumentare gradualmente la distanza.
Rivolgersi al proprio medico se i sintomi peggiorano o si verifica una delle seguenti condizioni:
- le gambe sembrano pallide o blu
- le gambe diventano fredde
- il dolore toracico accompagna il dolore alle gambe
- le gambe diventano rosse, gonfie o calde
- nuove piaghe o ulcere si sviluppano e non guariscono
- febbre, brividi, debolezza o altri segni di infezione
In che modo il PVD influisce sulle persone in tutto il mondo
Impatto della malattia vascolare periferica in tutto il mondo | HealthGrove
Come prevenire il PVD
Puoi ridurre il rischio di sviluppare PVD attraverso uno stile di vita sano. Ciò comprende:
- evitando di fumare
- controllare il livello di zucchero nel sangue, se si ha il diabete
- stabilire un obiettivo di allenamento di 30 minuti al giorno, cinque volte a settimana
- lavorando per abbassare il colesterolo e la pressione sanguigna
- mangiare una dieta sana a basso contenuto di grassi saturi
- mantenendo il tuo peso a un livello sano
Parlate con il vostro medico se si verificano sintomi di PVD. La diagnosi precoce può aiutare te e il tuo medico a trovare modi per ridurre i sintomi e aumentare l'efficacia del trattamento.